Tüdőgyulladás
| Tüdőgyulladás | |
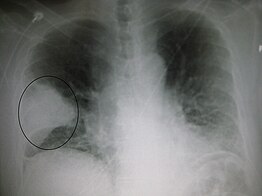 | |
| Jól körülhatárolt tüdőgyulladásos (jobb középső lebenyi) terület röntgenképe | |
| Szinonimák | tüdőlob; accensio pulmonum[1] |
| Latinul | Pneumonia (Pneumonia lobaris, ill. Bronchopneumonia) |
| Angolul | Pneumonia (Lobar pneumonia; Bronchial pneumonia) |
| Osztályozás | |
| BNO-10 | J12., J13., J14., J15., J16., J17., J18., P23. |
| BNO-9 | 480-486, 770.0 |
| Leírás | |
| Érintett szervek | tüdő, mellhártya, alsó légutak[2] |
| Etiológia | baktériumok, vírusok, gombák, ritkábban fizikai és kémiai károsító tényezők |
| Kockázati tényezők | gyermekkor és időskor, egyéb légúti betegségek, meghűlés |
| Főbb tünetek | magas láz, elesettség, légzési nehézségek, köhögés, köpetürítés |
| Diagnosztika | általános orvosi és radiológia vizsgálat, más szükségesnek látott vizsgálatokkal kiegészítve. Kórokozó kimutatása a köpetből |
| Szövődmények | tüdőtályog, mellkasi folyadékgyülem, összenövések |
| Kezelés | antibiotikum, lázcsillapítás, ágynyugalom, oxigén, keringéstámogatás |
| Kórjóslat | jó kondícióban lévő fiatal és középkorú egyéneknél a bakteriális eredetű tüdőgyulladás antibiotikumos kezelésre általában jól reagál; fiatal gyermekkorban és időseknél halálos kimenetelű lehet |
| Megelőzés | megfelelő testi kondíció tartása, az elkerülhető kockázati tényezők kerülése, cseppfertőzések elleni védekezés |
| Adatbázisok | |
| DiseasesDB | 10166 |
| MedlinePlus | 000145 |
| MeSH Name | C08.381.677 |
A Wikimédia Commons tartalmaz Tüdőgyulladás témájú médiaállományokat. | |
A tüdőgyulladás (pneumonia) a tüdő és a légzőrendszer betegsége,[3] amelyre a légzőhólyagok (alveolus pulmonis) gyulladása és gyulladásos izzadmánnyal (exudatum) való telítődése jellemző.[4][5] Leggyakrabban bakteriális,[6] vírusos vagy kórokozó gombás fertőzés, esetleg parazita okozza, ritkábban keringési rendellenesség, maró gőzök, gázok vagy egyéb tüdősérülés, bizonyos gyógyszerek, illetve autoimmun betegségek hatására alakul ki.[4][7]
Jellemző tünetei közé tartozik a köhögés, a mellkasi fájdalom, a láz és a légzési nehézségek.[8] A diagnózis felállításának eszközei közé tartozik a röntgen és a köpet tenyészete. Vannak olyan védőoltások, amelyekkel a tüdőgyulladás bizonyos típusai megelőzhetők. A kezelés a betegség kiváltó okától függ. A feltételezhetően bakteriális tüdőgyulladást antibiotikumokkal kezelik. Súlyos állapotba került beteg kórházban kezelhető.
A tüdőgyulladás évente körülbelül 450 millió embert érint – ami a világ összlakosságának 7%-át jelenti – és körülbelül 4 millió halálos áldozata van. Bár a 19. században William Osler a tüdőgyulladást „a halálraítéltek kapitányának” nevezte,[9] az antibiotikumos kezelések és védőoltások beköszöntével a 20. században megnőtt a túlélés esélye.[10] A fejlődő országokban azonban, valamint a nagyon idősek, a nagyon fiatalok és a krónikus betegek esetében a tüdőgyulladás továbbra is az egyik fő halálozási ok.[10][11] Uniós összehasonlításban a középmezőnybe tartoznak a magyarországi népesség körében 11%-os halálokként előforduló légzõrendszeri betegségek.
A SARS, SARS-2 koronavírus, a MERS koronavírus, adenovírus, hantavírus vagy parainfluenza által okozott vírusos tüdőgyulladás esetében nem ismert hatékony és eredményes kezelés, egyénre szabott terápiás kezelés válik szükségessé. A kezelés alapvetően tüneti: az immunrendszer támogatására szorítkozik. A beteget oxigénterápiával, folyadékkezeléssel, vírusellenes szerekkel (amantadin, rimantadin, oszeltamivir, remdesivir) és szükség esetén a létfentartást légzéstámogatással segítik.[12][13][14][15] Ha a koronavírusfertőzés az alsó légutakra terjed ki, akkor elsősorban a tüdő parenchymáját érinti, ideértve az alveoláris tereket és az intersticiális szöveteket.[16]
Fő formái[szerkesztés]

A betegség kiterjedésétől függően az orvostudomány megkülönbözteti a lebenyes (lobáris) és a bronchopneumóniát, vagyis a gócos tüdőgyulladást. A lobáris pneumóniában egy vagy több teljes tüdőlebeny, esetleg csak egy tüdőszegmentum érintett.
A gyulladásos területen a léghólyagocskák (alveolusok) folyadékkal, úgynevezett gyulladásos izzadmánnyal (exudatummal) telnek meg. A gyulladás és sejtelhalás megszünteti azt a felületet, ahol a tüdőben az oxigén és a szén-dioxid cseréje megtörténik. A gyulladás által a tüdőlebeny mind nagyobb területe válhat érintetté, sőt a betegség nem ritkán több tüdőlebenyre kiterjed, illetve átterjed a másik oldali tüdőfélre is. A gyulladásos folyamatok általában ráterjedhetnek a tüdőt befedő mellhártyára is, mellhártyagyulladást és néha hallgatózási tünetként krepitációt (crepitatio) okozva.[17] A bronchopneumonia ezzel szemben a páros szerv összes légutait érinti, vagyis a teljes tüdőt.
A tüdőgyulladás kialakulási mechanizmusai alapján elkülönítendők az elsődleges (primer) és a másodlagos (szekunder) pneumóniák. Elsődleges tüdőgyulladás ép tüdőben keletkezik, és legtöbbször vírusok okozzák, míg a szekunder pneumónia már valamilyen meglévő (akár tüdő-)betegség talaján fejlődik ki. A szekunder tüdőgyulladás az évente visszatérő influenzajárványok leggyakoribb szövődménye is. A baktériumok könnyű behatolását a kórokozók belégzése és a légúti hám sérülései teszik lehetővé.
Tünetek[szerkesztés]
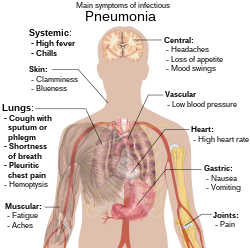
A fertőző tüdőgyulladásos egyénekre jellemző a váladékos köhögés, a láz, amelyet hidegrázás, nehézlégzés, belégzéskor jelentkező szúró vagy nyilalló mellkasi fájdalom és szapora légzés egészít ki.[18] Jellemző tünet még a mély levegővételre, köhögésre fokozódó oldalszúrás, gyors, nehéz vagy fájdalmas légzés, légszomj. Az időseknél a legfeltűnőbb tünet a zavartság.[18] Az öt év alatti gyermekek körében jellemző tünet a láz, a köhögés és a kapkodó vagy nehézlégzés.[19]
A láz nem sajátos tünete a tüdőgyulladásnak, mert sok más gyakori betegségnél is előfordul, ugyanakkor az is megtörténhet, hogy súlyos tüdőgyulladás vagy például alultápláltság esetén nem is jelentkezik. A belázasodás idején jelentkezhet hidegrázás, köhögés, majd köpet ürítése, fokozott izzadás. A két hónaposnál kisebb gyermekek esetében köhögés gyakran nem lép fel.[19] A súlyosabb tünetek közé tartozik a kékes színű bőr (cianózis), a szomjúságérzés csökkenése, a rángógörcs, a visszatérő hányás, a szélsőséges (nagyon magas vagy alacsony) testhőmérséklet és a zavart tudati állapot.[19][20]
| A tünetek gyakorisága tüdőgyulladásban | |
|---|---|
| Tünet | Gyakoriság |
| Köhögés | |
| Fáradtság | |
| Láz | |
| Felületes légzés | |
| Köpet | |
| Mellkasi fájdalom | |
A tüdőgyulladásos beteg általában igen fáradt, levert, közérzete általában rossz, bár ez utóbbi nem feltétlenül szabályszerű, egyes esetekben még bizonyos eufória is jelentkezhet. Súlyos formájában szapora pulzus, felületes, kapkodó légzés, szederjes nyálkahártyák, alacsony vérnyomás jelentkezik. A betegség – súlyossági fokától függően – nagyon megterheli elsősorban a vérkeringést és a légzést, de alapjában az egész szervezetet, amihez jön még a baktériumtoxinok károsító hatása. Az antibiotikumok előtti időkben igen súlyos, közvetlen halálveszéllyel járó betegségnek számított. Az antibiotikumos kezelés – és más beavatkozási lehetőségek – sokat javítottak a helyzeten. Az utóbbi időben kialakuló antibiotikumokra rezisztens baktérium-törzsek elterjedése azonban újabb problémákat vet fel. Kisgyermekeknél és idős, leromlott szervezetű pácienseknél ma is súlyos, életveszélyes kórkép.
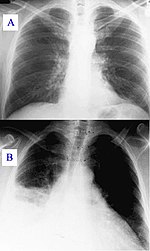
A bakteriális és vírusos tüdőgyulladás tünetei általában hasonlóak.[21] Egyes kiváltó okaira klasszikus, de nem specifikus klinikai jellegzetességek utalnak. A Legionella baktérium okozta tüdőgyulladás hasfájással, hasmenéssel vagy zavart állapottal járhat,[22] míg a Pneumococcus baktérium okozta tüdőgyulladás barnás színű köpettel,[23] a Klebsiella baktérium okozta tüdőgyulladás pedig véres, gyakran „ribizlizseléhez” hasonló köpettel jár.[24] A haemoptysisként ismert véres köpet azonban tuberkulózis, Gram-negatív tüdőgyulladás és tüdőtályog esetén is előfordulhat, valamint akut bronchitis esetében is gyakori.[20] A Mycoplasma okozta tüdőgyulladáshoz a nyaki nyirokcsomó-duzzanat, ízületi fájdalom vagy középfülgyulladás társulhat.[20] A vírusos tüdőgyulladás esetében gyakoribb az asztmás légzés, mint a bakteriális tüdőgyulladás esetében.[21]
A tüdőgyulladás esetenként nehezen diagnosztizálható, mivel csak egy-két nem specifikus tünet utal rá. Elhúzódó köhögéssel és elesettséggel vagy étvágytalansággal járó állapot esetén ezért érdemes lehet tüdőgyulladásra gondolni, és szakorvoshoz fordulni, mivel az atípusos tüdőgyulladást pont ezek a nem specifikus szimptómák jellemzik. Tüdőgyulladásra lehet gyanakodni akkor is, ha a tüdő felett hóropogásra, szörtyögésre emlékeztető hang hallható, a normál légzési hangok pedig gyengék. A vérképben többnyire jelentősen megemelkedik a fehérvérsejtek száma. Biztos kórismét (orvosi diagnózist) a mellkas röntgenfelvétele, illetve a köpetből kitenyésztett kórokozók adhatnak.
Kiváltó okok[szerkesztés]
A tüdőgyulladást elsősorban bakteriális vagy vírusos fertőzés okozza, ritkábban gombák és paraziták. Bár több mint száz kórokozót azonosítottak, az esetek többségéért csak néhányuk tehető felelőssé. A gyermekkori tüdőgyulladások akár 45%-a és a felnőttkori tüdőgyulladások 15%-a kevert, bakteriális és vírusos eredetű,[10] az eseteknek közel felében pedig a gondos vizsgálat ellenére sem izolálható a kórokozó.[25]
A tüdőgyulladás szót néha tágabb értelemben használják bármilyen betegségre, amely a tüdő gyulladásával jár (ezt okozhatja például autoimmun betegség, vegyi égési sérülés vagy gyógyszermellékhatás); bár az ilyen gyulladást helyesebben pneumonitisnek nevezik.[26][27] A kórokozókat régebben a feltételezett megjelenésük szerinti „típusosra" és „atípusosra" osztották fel. Mivel ezt a megkülönböztetést nem támasztották alá bizonyítékokkal, ma már jelentőségét vesztette.[28]
A tüdőgyulladásra hajlamosító betegségek és kockázati tényezők közé tartozik a dohányzás, az immunhiányos állapot, az alkoholizmus, a krónikus obstruktív légúti betegség, a krónikus vesebetegség és a májbetegség.[20] A savtermelést csökkentő gyógyszerek – mint például a protonpumpa-gátlók vagy a H2 receptor blokkolók – használata növeli[29] a tüdőgyulladás kockázatát. Az idős kor szintén növeli a tüdőgyulladásra való hajlamot.[20]
Baktériumok[szerkesztés]


A közösségben szerzett tüdőgyulladást (Community-Acquired Penumonia, CAP) leggyakrabban baktériumok okozzák, az esetek közel 50%-ában a Streptococcus pneumoniae baktériumot izolálták.[30][31] Más gyakran izolált baktériumok: Haemophilus influenzae 20%, Chlamydophila pneumoniae 13% és Mycoplasma pneumoniae az esetek 3%-ában;[30] Staphylococcus aureus; Moraxella catarrhalis; Legionella pneumophila és Gram-negatív bacillusok.[25] Egyre gyakoribb a fenti kórokozók gyógyszereknek ellenálló, úgynevezett rezisztens változata, mint például az antibiotikum-rezisztens Streptococcus pneumoniae (drug-resistant Spretococcus pneumoniae, DRSP) és a meticillin-rezisztens Staphylococcus aureus (methicillin-resistant Staphylococcus aureus, MRSA).[20]
A kockázati tényezők jelenléte elősegíti a kórokozók elszaporodását.[25] Összefüggés mutatkozik az alkoholizmus és a Streptococcus pneumoniae, az anaerob kórokozók és a Mycobacterium tuberculosis elszaporodása között; a dohányzás elősegíti a Streptococcus pneumoniae, a Haemophilus influenzae, a Moraxella catarrhalis és a Legionella pneumophila fertőzését. A madarakkal való kontaktus a Chlamydia psittacival, a háziállatokkal való kontaktus a Coxiella burnettivel, a gyomortartalom aspiratiója az anaerob kórokozókkal, a cisztás fibrózis pedig a Pseudomonas aeruginosaval és a Staphylococcus aureusszal függ össze.[25] A Streptococcus pneumoniae gyakoribb télen,[25] és azoknál kell erre gondolni, akik nagy mennyiségű anaerob kórokozót aspiráltak.[20]
Vírusok[szerkesztés]
Felnőtteknél a tüdőgyulladásos esetek egyharmadát,[10] gyermekeknél az esetek 15%-át[32] okozzák vírusok. Ezek közül a leggyakoribbak a következő kórokozók: rhinovírusok, koronavírusok, influenzavírus, légúti syncytialis vírus (RSV), adenovírus és parainfluenza vírus.[10][33] A Herpes simplex vírus ritkán okoz tüdőgyulladást, ez alól kivételt képeznek az újszülöttek, a rákosok, azok, akik szervátültetésen estek át és a súlyos égési sérültek.[34] Akik szervátültetésen estek át, vagy akik más okból immunhiányosak, nagy százalékban kapják el a cytomegalovírus okozta tüdőgyulladást.[32][34] A vírusfertőzöttek felülfertőződhetnek Streptococcus pneumoniae, Staphylococcus aureus vagy Haemophilus influenzae baktériummal, főleg akkor, ha egyéb egészségi problémájuk is van.[20][32] Az év különböző időszakaiban különböző vírusok kerülnek túlsúlyba, például az influenzaszezonban a vírusos megbetegedések több mint felét az influenzavírus okozhatja.[32] Ritkán más vírusos járvány is felütheti a fejét, mint például hantavírus és a humán koronavírusok okozta járványok.[32]
Gombák[szerkesztés]
A gombás eredetű tüdőgyulladás nem gyakori, inkább azoknál fordul elő, akiknek AIDS, immunszuppresszív gyógyszerek vagy más betegségek miatt legyengült az immunrendszerük.[25][35] A leggyakoribb kórokozók: Histoplasma capsulatum, blastomycosis, Cryptococcus neoformans, Pneumocystis jiroveci és Coccidioides immitis. A Mississippi folyó öblében a histoplasmosis, az Amerikai Egyesült Államok délnyugati részén pedig a coccidioidomycosis a leggyakoribb.[25] A 20. század második felében az utazások számának és az immunszuppresszív kezelésben részesülők arányának növekedése miatt az esetek száma megszaporodott.[35]
Paraziták[szerkesztés]
A tüdőt sokféle parazita támadhatja meg, többek közt a Toxoplasma gondii, a Strongyloides stercoralis, az Ascaris lumbricoides és a Plasmodium malariae.[36] Ezek az élősködők rendszerint a bőrrel közvetlenül érintkezve, szájon keresztül vagy egy rovar közvetítésével kerülnek az emberi szervezetbe.[36] A Paragonimus westermani kivételével a paraziták többsége elsősorban nem a tüdőt támadja meg, de a szervezet egyéb területei után a tüdőt károsítja leggyakrabban.[36] Egyes paraziták – főként azok, amelyek az Ascaris és a Strongyloides fajhoz tartoznak – súlyos eosinophil reakciót váltanak ki, ami eosinophil tüdőgyulladáshoz vezethet.[36] Más fertőzések, például a malária esetében, a tüdő megbetegedését elsősorban a citokin által okozott szisztémás gyulladás okozza.[36] A fejlett országokban ilyen fertőzések inkább azoknál fordulnak elő, akik külföldi útról térnek haza, vagy a bevándorlóknál.[36] Összességében ezek a fertőzések elsősorban az immunhiányosokra jellemzőek.[37]
Idiopátiás tüdőgyulladás[szerkesztés]
Az idiopátiás interstitialis (szövetközi) vagy nem fertőző tüdőgyulladást[38] a diffúz tüdőbetegségek csoportjába sorolják. Ezek közé tartozik a diffúz alveoláris károsodás, a szervülő tüdőgyulladás, a nem specifikus interstitialis tüdőgyulladás, a lymphocytás interstitialis tüdőgyulladás, a desquamatív (hámlasztó) interstitialis tüdőgyulladás, a respiratoricus bronchiolitishez társuló interstitialis tüdőbetegség és a szokványos interstitialis tüdőgyulladás.[39]
Kórélettan[szerkesztés]
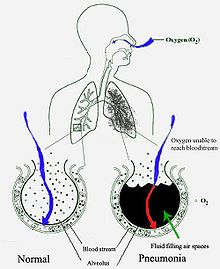
A tüdőgyulladás gyakran felső légúti fertőzéssel kezdődik, ami aztán átterjed a légutak alsó szakaszára.[40]
Vírusos[szerkesztés]
A vírusok többféleképpen juthatnak a tüdőbe. A légzőszervi óriássejtes vírus rendszerint úgy terjed, hogy egy fertőzött tárgy érintését közvetlenül követi a szem vagy az orr (nyálkahártyájának) érintése.[32] Egyéb vírusos fertőzés akkor fordul elő, amikor levegő útján terjedő fertőzött cseppecskéket a szájon, vagy az orron át belélegzik.[20] A felső légutakba jutott vírusok utat találhatnak a tüdőbe, ahol megtámadják a légutakat bélelő sejteket, az alveolusokat (léghólyagocskákat), vagy a tüdő parenchymáját.[32] Egyes vírusok – például a kanyaró és a herpes simplex – a véráramon keresztül érhetik el a tüdőt.[41] A tüdő megtámadása a sejtek változó mértékű elhalásához vezethet.[32] Az immunrendszer fertőzésre adott válaszreakciója során a tüdő további károsodása is előfordulhat.[32] A gyulladást elsősorban a fehérvérsejtek főként a mononukleáris sejtek – idézik elő.[41] A tüdő károsítása mellett sok vírus egyéb szerveket is érinthet, és így további testfunkciókat is megzavarhat. A vírusok ezen túlmenően fogékonyabbá teszik a szervezetet bakteriális fertőzésekre; ily módon egyidejűleg bakteriális tüdőgyulladás is felléphet (társbetegség).[33]
Bakteriális[szerkesztés]
A baktériumok többnyire a torokban és az orrban található organizmusok kisebb mennyiségének belélegzése útján jutnak a tüdőbe.[20] Az átlag népesség felénél előfordul alvás közben ilyen kisebb mennyiségű belélegzés (aspiratio).[28] Bár a torokban mindig jelen vannak baktériumok, a potenciálisan fertőző baktériumok csak időnként és csak bizonyos körülmények mellett élnek ott.[28] A baktériumtípusok közül csak néhány jut a tüdőbe fertőzött, levegő útján terjedő cseppecskék útján, mint például a Mycobacterium tuberculosis és a Legionella pneumophila.[20] Baktériumok a véráram útján is terjedhetnek.[21] Miután a tüdőbe jutottak, a baktériumok megtámadhatják a sejtek és alveolusok közötti területeket, ahol a macrophagok és a neutrophilek (védekező fehérvérsejtek) megkísérlik semlegesíteni a baktériumokat.[42] A neutrophilek ezen kívül citokineket (hormonhatású fehérjéket) termelnek, ezzel előidézve az immunrendszer általános aktiválását.[43] Mindez lázat, hidegrázást és fáradtságérzetet okoz, amelyek a bakteriális eredetű tüdőgyulladás gyakori velejárói.[43] A neutrophilek, baktériumok és a környező vérerekből eredő folyadék megtelíti az alveolusokat, és így alakul ki a mellkas-röntgenfelvételen látható folyadékgyülem.[44]
Diagnosztika[szerkesztés]
Tüdőgyulladásos beteg tüdejéből hallható, jellegzetes hörgős légzés
Probléma esetén lásd:Médiafájlok kezelése. |
A tüdőgyulladást rendszerint a fizikai jellemzők és a mellkasröntgen együttes értelmezése alapján diagnosztizálják.[45] A betegséget kiváltó kórokozót azonban nehéz meghatározni, mivel nincs olyan teszt, amellyel egyértelműen megállapítható lenne, hogy a betegség bakteriális eredetű vagy sem.[10][45] Az Egészségügyi Világszervezet meghatározása szerint gyermekeknél a tüdőgyulladás megállapítása klinikailag köhögés vagy nehézkes és szapora légzés, mellkasi behúzódás vagy csökkent mértékű tudatállapot jelenléte alapján történik.[46] Szapora légzési sebességről beszélünk, ha a percenkénti légzésszám 2 hónaposnál fiatalabb csecsemőknél 60 felett van, 2 hónapos és 1 éves kor közötti csecsemőknél 50 felett, illetve az 1 és 5 éves kor közötti gyermekeknél 40 felett.[46] Pontosabb lehet a diagnózis a gyermekek esetében, ha a mellkasi zörejek sztetoszkópos meghallgatásán túl a fokozott légzésszámot és a gyengült mellkasi behúzódásokat is tekintetbe veszik.[19]
Felnőtteknél enyhébb esetekben többnyire nincs szükség kivizsgálásra:[47] a tüdőgyulladás kockázata igen alacsony, ha az összes életjel és a mellkas meghallgatása (auscultatio) normális eredményeket ad.[48] A kórházi kezelésre szoruló betegek esetében pulzus-oximetria, mellkas-röntgenfelvétel és vérvizsgálat – többek között teljes sejtszámlálás, szérum elektrolit értékek, C-reaktív protein szint és esetleg a májfunkció ellenőrzése – javallott.[47] Az influenzás jellegű megbetegedések diagnosztizálása történhet a tünetek alapján, ám az influenza-fertőzés diagnózisának megerősítéséhez további vizsgálatok szükségesek.[49] Így a kezelést gyakran influenza gyorstesztre alapozzák, illetve arra, hogy vannak-e influenzás megbetegedések a közösségben.[49]
Fizikális vizsgálat[szerkesztés]
A fizikális vizsgálat néha alacsony vérnyomást, magas szívritmusszámot vagy alacsony oxigénszaturációt derít fel.[20] A légzésszám meghaladhatja a normál értéket, és ez már a többi tünet jelentkezése előtt néhány nappal is észlelhető.[20][28] Előfordulhat, hogy a mellkas vizsgálata nem tár fel rendellenességet, viszont az érintett oldalon a mellkastérfogat csökkenésére hívja fel a figyelmet. A gyulladásos tüdőből közvetített nagylégúti érdes légzési hangok elnevezése hörgős légzés, és ez sztetoszkóp segítségével hallható a mellkas meghallgatása során.[20] Belégzéskor ropogásra, szörtyögésre emlékeztető hang (szörtyzörej) hallható az érintett területen.[20] A tüdő problémás területén a kopogtatás hangja tompább, rezonanciája pedig fokozott helyett inkább csökkent értékű lehet. Ennek alapján különböztethető meg a tüdőgyulladás és a mellüregi folyadékképződés.[18]
Képalkotás[szerkesztés]


A diagnózis felállításához gyakran használt a mellkasröntgen.[19] Enyhébb esetekben csak akkor van szükség képalkotásra, ha fennáll a komplikáció veszélye, a kezelés ellenére nincs javulás, vagy a kiváltó ok bizonytalan.[19][47] Ha a betegség annyira súlyos, hogy kórházi kezelést tesz indokolttá, ajánlatos mellkas-röntgen felvételt készíteni.[47] A betegség súlyossága nem mindig áll összhangban a röntgen által feltárt megállapításokkal, és azok nem támasztják alá kellő megbízhatósággal, hogy a fertőzés bakteriális vagy vírusos eredetű.[19]
A tüdőgyulladás besorolása a röntgenfelvételek alapján lehet lobaris pneumonia (lebenyes tüdőgyulladás), bronchopneumonia (gócos tüdőgyulladás) és interstitialis pneumonia (szövetközi tüdőgyulladás).[51] A bakteriális, közösségi eredetű tüdőgyulladásnál jellemzően folyadékgyülem mutatkozik a tüdő egyik lebenyében, ezt nevezik lobaris pneumóniának.[30] A röntgen megállapításai azonban változóak lehetnek, és a tüdőgyulladás más típusainál gyakran elfordulhat, hogy egyéb jellemző képleteket találunk.[30] Aspiratios tüdőgyulladás jelenlétére utalhatnak a mindkét oldali homályos foltok, főként a tüdő alsó részén és jobb oldalán.[30] A vírusos tüdőgyulladás röntgenfelvételei mutathatnak normális képet, túlzott felfúvódást, mutathatnak foltos területeket mindkét oldalon, illetve a bakteriális tüdőgyulladáshoz hasonlóan lebenyi folyadékgyülemet.[30] A radiológiai megállapítások nem mindig mutathatók ki a betegség korai szakaszában, különösen kiszáradás esetén; illetve nehezen értelmezhetőek azoknál, akik elhízottak vagy volt már korábban tüdőt érintő megbetegedésük.[20] A CT-felvétel további információval szolgálhat a nehezen meghatározható esetekben.[30]
Mikrobiológia[szerkesztés]
A közösségben kezelt betegeknél a kórokozó meghatározása nem költséghatékony, és a kezelésen rendszerint nem változtat.[19] Azoknál, akik nem reagálnak a kezelésre, megfontolandó a köpettenyészet, és tenyészet javasolt azoknál, akiknél mycobaktériumos gümőkór nyomán krónikus, váladékos köhögés jelentkezik.[47] Egyéb meghatározott organizmusokra irányuló vizsgálat közegészségügyi szempontból indokolt lehet járványok kitörésekor.[47] A súlyos megbetegedés miatt kórházban kezelt betegeknél egyaránt ajánlott a vértenyészet[47] és a vizelet vizsgálata Legionella és Streptococcus antigének jelenlétét illetően.[52] A vírusos fertőzések kimutatásának módszerei többek között a vírus vagy antigénjei azonosítása tenyészet vagy polimeráz-láncreakció (PCR) alkalmazásával.[10] A kórokozót rutin mikrobiológiai vizsgálatokkal az esetek mindössze 15%-ában sikerül meghatározni.[18]
Osztályozás[szerkesztés]
Pneumonitis a tüdő gyulladására utal; a pneumónia pedig a pneumonitisre, többnyire fertőzés következtében, de néha nem fertőző formában is. Az utóbbi esetben további jellemző a pulmonáris folyadékgyülem.[53] A pneumóniát leggyakrabban annak alapján sorolják be, hogy hol és hogyan szerezte be a beteg: közösségben szerzett, aspiratio útján szerzett, egészségügyi ellátással összefüggő, kórházban szerzett, és lélegeztetővel összefüggő tüdőgyulladás.[30] Besorolása történhet továbbá annak alapján is, hogy a tüdő mely területét érinti: lebenyre kiterjedő pneumónia, hörgőkre kiterjedő pneumónia és akut interstitialis (vérerekre kiterjedő) pneumónia.[30] A besorolás történhet a kórokozó organizmus alapján is.[54] Gyermekeknél a tüdőgyulladás a tünetek és azok súlyossága alapján is osztályozható: nem súlyos, súlyos és nagyon súlyos esetekre.[55]
Differenciáldiagnózis[szerkesztés]
Számos betegség jelentkezhet a tüdőgyulladáséhoz hasonló tünetekkel, mint például az idült obstruktív tüdőbetegség (COPD), asztma, tüdővizenyő, hörgőtágulat, tüdőrák, és tüdőembólia.[18] A tüdőgyulladással ellentétben az asztma és a COPD jellemzően zihálással jelentkezik, a tüdővizenyő rendellenes elektrokardiogrammal, a rák és a hörgőtágulat tartós köhögéssel, a tüdőembólia pedig heveny mellkasi fájdalommal és nehézlégzéssel.[18]
Megelőzés[szerkesztés]
A megelőzési módszerek közé tartozik többek között a védőoltás, a környezeti intézkedések és más egészségi problémák kezelése.[19] A szakemberek meglátása szerint a gyermekek körében 400 ezerrel lenne csökkenthető a halálozások száma, ha megfelelő megelőző intézkedéseket vezetnének be világszerte, és további 600 000 gyermekkori haláleset lenne elkerülhető, ha a megfelelő kezelés a világon mindenütt elérhető lenne.[21]
Védőoltás[szerkesztés]
A tüdőgyulladás egyes bakteriális és vírusos formái védőoltással mind a gyermekek, mind a felnőttek körében megelőzhetők. Az influenza elleni védőoltások mérsékelten hatékonyak az influenzavírus A és B típusa ellen.[10][56] Az amerikai járványügyi hivatal Center for Disease Control and Prevention (CDC) szerint 6 hónapos kor felett mindenkinek évente ajánlott a védőoltás.[57] Az egészségügyben dolgozók beoltásával csökkenthető a vírusos tüdőgyulladás kockázata az általuk gondozott betegek körében.[52] Influenzajárvány kitörésekor a gyógyszeres kezelés – például amantadin vagy rimantadine adása - segíthet a betegség megelőzésében.[58] A zanamivir és az oszeltamivir hatásossága nem ismert, mivel az oseltamivirt gyártó cég nem hajlandó nyilvánosságra hozni a független elemzéshez szükséges vizsgálati eredményeket.[59]
A Haemophilus influenzae és a Streptococcus pneumoniae elleni védőoltások használatát kellő bizonyítékok támasztják alá.[40] A gyermekek beoltása Streptococcus pneumoniae ellen csökkenti a felnőtt megbetegedések számát, mivel sok felnőtt gyermekektől fertőződik meg. Létezik Streptococcus pneumoniae védőoltás felnőttek számára is, amely csökkenti az invazív pneumococcusos megbetegedések kockázatát.[60] Egyéb védőoltások, amelyek védelmet nyújtanak tüdőgyulladás ellen (többek között): szamárköhögés, bárányhimlő, és kanyaró.[61]
Egyéb[szerkesztés]
Egyaránt javasolt a dohányzásról való leszokás[47] és a beltéri levegőszennyezés (mint például beltéri trágya- és fatüzelésű tűzhelyen való főzés) csökkentése.[19][21] A dohányzás a legmeghatározóbb kockázati tényező, amely pneumococcusos tüdőgyulladást okoz az egyébként egészséges felnőttekben.[52] A kézmosás és ruhaujjba történő köhögés is hatékony megelőzési módszerek lehetnek.[61] Az orvosi maszk betegek általi viselése is megelőzheti a betegséget.[52]
A mögöttes betegségek (mint a HIV/AIDS, cukorbetegség, és alultápláltság) megfelelő kezelése is csökkentheti a tüdőgyulladás kockázatát.[21][61][62] A 6 hónaposnál fiatalabb gyermekek körében a kizárólagos szoptatás csökkenti mind a betegség kockázatát, mind a lefolyás súlyosságát.[21] A HIV/AIDS-fertőzötteknél és azon egyéneknél, akik CD4 sejtszáma 200-nál alacsonyabb, a trimetoprim-szulfametoxazol antibiotikum használata csökkenti a Pneumocystis tüdőgyulladás kockázatát,[63] és hasznosnak bizonyulhat a betegség megelőzésében más immunkárosodott – nem HIV – betegek körében is.[64]
Terhes nők szűrése Streptococcus B csoporthoz tartozó baktériumokra és Chlamydia trachomatisra, valamint a szükség szerinti antibiotikumos kezelés csökkenti a tüdőgyulladás előfordulási gyakoriságát az újszülöttek körében,[65][66] és hatékony lehet a HIV-fertőzés anyáról gyermekre történő átvitelének megelőzése is.[67] A meconiumos magzatvízben született csecsemők szájának és torkának szívása nem csökkenti az aspirációs tüdőgyulladás előfordulási gyakoriságát, és káros is lehet,[68] ezért ez az eljárás nem javasolt az esetek nagy részében.[68] Legyengült idősek körében a megfelelő szájhigiénia csökkentheti az aspirációs tüdőgyulladás veszélyét.[69]
Kezelése[szerkesztés]
| ZULV-65 (angolul CURB-65) | |
|---|---|
| Tünet | Pont |
| Zavartság | |
| Urea>7 mmol/l | |
| Légzésszám >30 | |
| SzisztolésVérnyomás<90mmHg, DiasztolésVérnyomás<60mmHg | |
| Életkor>=65 | |
A tüdőgyulladás kezelésében fontos az ágynyugalom, a lázcsillapítás, a köhögéskor jelentkező köpet kiköpése, kihányása és a bő folyadékbevitel. A köhögést nem szabad teljesen megszüntetni, mert az hozzájárul a tüdő tisztulásához.[70] Általában szájon át szedett antibiotikum, egyszerű fájdalomcsillapítás és rendszeres folyadékbevitel elegendő a teljes gyógyuláshoz.[47] Magasabb szintű ápolásra lehet szükség további betegség egyidejű fennállása, légzési nehézségek és előrehaladott életkor esetén. Ha a tünetek súlyosbodnak, és a tüdőgyulladás nem javul otthoni kezeléssel, vagy komplikációk lépnek fel, kórházi ápolásra lehet szükség.[47] A gyermekek körülbelül 7–13%-a világszerte kórházi kezelésre szorul,[19] míg a fejlett világban a felnőttek 22–42%-a kerül kórházba közösségben szerzett tüdőgyulladással.[47] A CURB-65 (jobbra ZULV-65) pontozás hasznos segítség a felnőtt betegek beutalásáról való döntésben.[47] Ha a pontszám 0 vagy 1, a beteg általában sikeresen kezelhető otthon, ha 2, rövid kórházi tartózkodásra vagy közeli megfigyelésre van szükség, ha pedig a pontszám 3 és 5 között van, kórházi ápolás javasolt.[47] Gyermekek esetében a respirációs distressz illetve 90% alatti oxigénszaturáció kórházi kezelést tesz indokolttá.[71] A légzési fizioterápia hasznossága a tüdőgyulladás kezelésében még nem bizonyított.[72] A nem invazív lélegeztetés hasznos lehet az intenzív osztályon ápolt betegek körében.[73] A recept nélkül kapható köhögéscsillapítók használata nem bizonyult hatékonynak,[74] mint ahogy a cink használata gyermekek számára sem.[75] A köptetők hatékonyságának megállapításához nincs elég bizonyíték.[74]
Bakteriális tüdőgyulladás[szerkesztés]
Antibiotikumok alkalmazása elősegíti a baktérium okozta tüdőgyulladás gyógyítását.[76] Az antibiotikum kiválasztása kezdetben a beteg jellemzői alapján történik: életkor, egészségi állapot és a fertőzés kialakulásának helye. Az Egyesült Királyságban az amoxicillinnel történő empirikus kezelés javasolt a közösségben szerzett tüdőgyulladás elsődleges kezelésére, illetve doxiciklin vagy klaritromicin is adható.[47] Észak-Amerikában, ahol a közösségben szerzett tüdőgyulladás „atipikus” formája gyakoribb, a makrolid antibiotikumok (mint például azitromicin vagy eritromicin) és a doxiciklin felváltotta az amoxicillint a felnőtt járóbetegek kezdő antibiotikumaként.[31][77] Enyhe vagy mérsékelt tünetekkel jelentkező gyermekek körében az amoxicillin továbbra is az elsődleges gyógyszer.[71] A fluorokinolon használata komplikációmentes esetekben nem javasolt a mellékhatások és a rezisztencia kialakulásának elkerülése végett, mivel nem jár fokozottabb klinikai előnyökkel.[31][78] A kezelés időtartama hagyományosan hét és tíz nap közötti, de egyre több bizonyíték támasztja alá, hogy a rövidebb (három és öt nap közötti) kúra is hasonlóan hatékony.[79] A kórházban szerzett tüdőgyulladás kezelésére harmadik és negyedik generációs cephalosporin, karbapenem, fluorokinolon, aminoglikozid, és vankomicin javasolt.[80] Ezeket az antibiotikumokat rendszerint kombinálva, intravénásan adják.[80] A kórházban kezelt betegek több mint 90%-a javul a kezdeti antibiotikumok hatására.[28]
Vírusos tüdőgyulladás[szerkesztés]
Az influenzavírus A és B típusa által okozott vírusos tüdőgyulladás kezelhető neuraminidáz inhibitorral.[10] Nincs olyan antivirális szer, amely kifejezetten javasolható a közösségben szerzett tüdőgyulladás más vírus (például SARS-koronavírus, adenovírus, hantavírus, vagy parainfluenza vírus) által okozott változataira.[10] Az A típusú influenza rimantadinnal vagy amantadinnal kezelhető, míg az A vagy B típusú influenza oszeltamivirrel, zanamivirrel vagy peramivirrel kezelhető.[10] Ezek akkor a leghasznosabbak, ha a tünetek megjelenésétől számítva 48 órán belül megkezdik az alkalmazásukat.[10] Az A típusú influenza H5N1 – vagy más néven madárinfluenza – altípusának több törzse mutat rezisztenciát rimantadinnal és amantadinnal szemben.[10] Egyes szakértők javasolják antibiotikum használatát vírusos tüdőgyulladás esetén is, mivel nem zárható ki a szövődményt okozó bakteriális fertőzés.[10] A British Thoracic Society (Brit Tüdőgyógyász Társaság) szerint az antibiotikumos kezelés enyhe lefolyású betegség esetén nem javasolt.[10] A kortikoszteroidok használata vitatott.[10]
Aspirációs pneumónia[szerkesztés]
Az aspirációs tüdőgyulladást általában konzervatívan kezelik olyan antibiotikumok használatával, amelyek csak aspirációs tüdőgyulladás esetében haználatosak.[81] Az antibiotikum kiválasztása több tényezőtől függ, mint a legvalószínűbb kórokozó vagy hogy a tüdőgyulladás közösségben vagy kórházban szerzett-e. Gyakran klindamicinnel, béta-laktám antibiotikum és metronidazol kombinációjával vagy aminoglikoziddal kezelik.[82] Kortikoszteroidokat is alkalmaznak néha aspirációs pneumónia esetén, de ennek hatékonyságát nem támasztja alá elegendő bizonyíték.[81]
Prognózis[szerkesztés]
Kezeléssel a legtöbb bakteriális tüdőgyulladás stabilizálható 3–6 nap alatt.[83] Gyakran eltart néhány hétig, amíg minden tünet megszűnik.[83] Négy hét elteltével a tüdőröntgen általában negatív, és a halálozási arány alacsony (kevesebb mint 1%).[20][84] Idősek illetve más tüdőbetegségben is szenvedők esetében a lábadozás több mint 12 hétig is eltarthat. Azok között, akik kórházi kezelésre szorulnak, a halálozási arány 10% körüli, míg az intenzív ápolásra szorulóknál akár 30-50% is lehet.[20] A tüdőgyulladás a leggyakoribb kórházban szerzett fertőzés, amely halálhoz vezet.[28] Az antibiotikumok bevezetése előtt a halálozási arány jellemzően 30% volt a kórházban kezelt tüdőgyulladásos betegek között.[25]
Szövődmények különösen az idősek körében, és olyan betegeknél fordulnak elő, akiknek más mögöttes betegségei is vannak.[84] Ezek többek között a következők lehetnek: gennygyülem, tüdőtályog, bronchiolitis obliterans, akut respirációs distressz szindróma, szepszis és a mögöttes egészségi problémák rosszabbodása.[84]
Klinikai előrejelzés szabályai[szerkesztés]
A klinikai előrejelzés szabályait azért hozták létre, hogy objektívebb előrejelzést tudjanak nyújtani a tüdőgyulladás kimenetelét illetően.[28] Ezeket a szabályokat gyakran annak eldöntésére használják, hogy a beteget szükséges-e kórházba utalni.[28]
- Pneumónia súlyossági index (vagy PSI pontozás)[28]
- CURB-65 pontozás (feljebb ZULV-65), amely a tünetek súlyosságát, a mögöttes betegségeket és az életkort is figyelembe veszi[85]
Mellüregi folyadékgyülem, empiéma és tályog[szerkesztés]
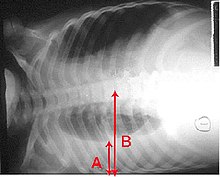

A tüdőgyulladás során mellüregi folyadékgyülem alakulhat ki a tüdőt körülvevő térben.[87] Előfordul, hogy ezt a folyadékot mikroorganizmusok fertőzik meg, és a mellüregben gennygyülemet (empiémát) okoznak.[87] Az empiéma és a gyakrabban előforduló, a tüdőgyulladáshoz társuló folyadékgyülem megkülönböztetése céljából a folyadékból tűvel mintát vesznek (mellkascsapolás), és megvizsgálják.[87] Amennyiben a vizsgálat empiéma jelenlétét bizonyítja, a folyadék teljes lecsapolására kerül sor, amelyhez gyakran lecsapoló katéter használata szükséges.[87] Súlyos gennygyülem esetén sebészeti beavatkozás is indokolt lehet.[87] Ha a fertőzött folyadékot nem távolítjuk el, akkor a fertőzés fennmaradhat, mivel az antibiotikumok nem hatolnak át jól a pleuralis üregen. Amennyiben a folyadék sterilnek bizonyul, akkor csak abban az esetben szükséges a lecsapolása, ha kóros tüneteket produkál, vagy ha nem szívódik fel magától.[87]
Ritkábban előfordul, hogy a tüdőben található baktériumok kisebb fertőzött folyadékgyülemet okoznak, amelyet tüdőtályognak nevezünk.[87] A tüdőtályog mellkasröntgennel rendszerint kimutatható, de gyakran előfordul, hogy a diagnózis megerősítéséhez mellkasi CT vizsgálat szükséges.[87] Tályog jellemzően az aspirációs tüdőgyulladás esetén jelentkezik, és gyakran többféle típusú baktériumot is tartalmaz. A hosszú távú antibiotikumos kezelés rendszerint megfelelő a tüdőtályog kezelésére, de néha előfordul, hogy a tályogot sebész vagy radiológus segítségével kell eltávolítani.[87]
Légzési és keringési elégtelenség[szerkesztés]
A tüdőgyulladás légzési elégtelenséget okozhat, mivel heveny légzési elégtelenséget (ARDS) válthat ki, a fertőzés és a fertőzés által kiváltott gyulladásos reakció kombinációjának következtében. A tüdő gyorsan megtelik vízzel és feszessé válik. Ez a feszesség, amelyhez az alveoláris folyadék felgyülemlése miatt még súlyos oxigén kiválasztási nehézség is társul, szükségessé teszi a gépi lélegeztetést a beteg életben tartása érdekében.[32]
A tüdőgyulladás lehetséges komplikációja még a szepszis, de az többnyire inkább a gyenge immunitással rendelkező vagy a hypospleniában szenvedő betegekre jellemző. A leggyakrabban előforduló kórokozók közé tartozik a Streptococcus pneumoniae, a Haemophilus influenzae és a Klebsiella pneumoniae. A tünetek egyéb kiváltó oka lehet még a szívinfarktus vagy a tüdőembólia is.[88]
Szövődményei[szerkesztés]
Szövődmények különösen az idősek körében és olyan betegeknél fordulnak elő, akiknek más mögöttes betegségei is vannak.[84] Ezek többek között a következők lehetnek: empiéma, tüdőtályog, bronchiolitis obliterans, akut respirációs distressz szindróma, szepszis, tüdő hegesedése, mellhártyagyulladás, keringési elégtelenség, ödéma és a mögöttes egészségügyi problémák rosszabbodása.[84]
Epidemiológia[szerkesztés]

| nincs adat <100 100–700 700–1400 1400–2100 2100–2800 2800–3500 | 3500–4200 4200–4900 4900–5600 5600–6300 6300–7000 >7000 |
A tüdőgyulladás általánosan előforduló betegség, ami megközelítőleg 450 millió embert érint évente, és a világ minden táján előfordul.[10] Az egyik vezető halálozási ok valamennyi korcsoportban, amely 4 millió ember halálát okozza évente (ez a világon az évi teljes halálozásnak 7%-a).[10][76] A halálozási arány az öt éven aluli gyermekek és a 75 éven felüli időskorúak körében a legmagasabb.[10] A fejlődő világban mintegy ötször gyakoribb az előfordulása mint a fejlett világban.[10] Mintegy 200 millióra tehető a vírusos tüdőgyulladásos esetek száma.[10] Az Amerikai Egyesült Államokban 2009-es adatok szerint a tüdőgyulladás a 8. leggyakoribb haláloknak számított.[20]
Magyarországon az 1920-as években még a halálozások közel egynegyede tüdőgyulladás vagy TBC következménye volt. A második világháborút követően 17–18% körül mozgott ez a két betegség. A csökkenés azóta is tart és uniós összehasonlításban a középmezőnybe tartoznak a magyarországi népesség körében 11%-os halálokként előforduló légzőrendszeri betegségek.[90]
Tüdőgyulladás gyermekeknél[szerkesztés]
2008-ban megközelítőleg 156 millió gyermek betegedett meg tüdőgyulladásban (151 millióan a fejlődő világban és 5 millióan a fejlett világban).[10] Ez 1,6 millió halálesethez vezetett, azaz 28–34%-át okozta az ötéves kornál fiatalabb gyermekek halálozásának, ebből 95% a fejlődő világban következett be.[10][19] A betegség által leginkább érintett országok közé tartoznak: India (43 millió), Kína (21 millió) és Pakisztán (10 millió).[91] A tüdőgyulladás a vezető halálok a gyermekeknél az alacsony jövedelmű országokban.[10][76] Az esetek jelentős része az újszülöttkorra esik. Az Egészségügyi Világszervezet (World Health Organization – WHO) becslése szerint minden harmadik újszülött tüdőgyulladásban hal meg.[92] Az esetek fele elvileg megelőzhető volna, mivel azokat olyan baktériumok okozzák, amelyek ellen már hatásos védőoltások (vakcinák) állnak rendelkezésre.[93]
Történet[szerkesztés]
A tüdőgyulladás az emberiség története során mindig gyakori betegség volt.[94] A tüneteket Hippokratész (kb. i. e. 460–370) így írta le:[94]
- „A mellhártyalobos tüdőgyulladást és a mellüregi bántalmakat imigyen figyelhetjük meg: Ha a láz heveny, és ha az egyik vagy másik, vagy akár mindkét oldalon fájdalmakat észlelünk, és ha a kilélegzés köhögéssel jár, és ha a kivetett köpetek sárgás vagy fakó színezetűek, avagy azok folyékonyak, tajtékosak, és esetleg vörösesek, vagy a megszokottól bármilyen más módon eltérnek… Amikor a tüdőgyulladás a tetőpontjára ér, a beteg gyógyíthatatlanná válik, hacsak hajtószerekkel meg nem hajtják, és az állapot rosszabbodását jelzi, ha a beteg fullad, és a vizelet híg és bűzös, és ha verejtékezés üt ki a nyakon és fejen, mert az effajta verejték ártalmas, mivel a fulladozás, szortyogás és a betegség heve váltja ki, ahogyan az elhatalmasodik a beteg felett.”[95]
Hippokratész maga is úgy beszélt a tüdőgyulladásról, mint olyan betegségről, amit már „a régiek is jól ismertek”. Ezenkívül feljegyezéseket készített empiémák lecsapolásából származó eredményekről is.
Maimonidész (i. sz. 1135–1204) az alábbiakat figyelte meg:
- „A tüdőgyulladáskor elforduló és soha el nem maradó alapvető tünetek a következők: heveny láz, szúró, mellüregi fájdalom az oldalban, gyors, kapkodó lélegzetvételek, szaggatott pulzus és köhögés.”[96]
Ez a klinikai leírás meglehetősen hasonló a modern tankönyvekben található leírásokhoz, és jól tükrözi a középkortól a 19. századig terjedő időszak orvosi ismereteinek mélységét.
Edwin Klebs volt az első, aki – 1875-ben – megállapította, hogy a tüdőgyulladásban elhunyt emberek légútjai baktériumokat tartalmaznak.[97]

A két gyakori bakteriális kórokozó, a Streptococcus pneumoniae és a Klebsiella pneumoniae első azonosítása Carl Friedländer[98] és Albert Fränkel[99] nevéhez fűződik 1882-ben és 1884-ben. Friedländer korai munkásságának részeként bevezette e téren a Gram-festést. Ez az alapvető laboratóriumi teszt a mai napig is használatos a baktériumok azonosítására és osztályozására.
Christian Gram 1884-ben megjelent értekezése az eljárás részleteiről segített a két baktérium megkülönböztetésében, és kimutatta, hogy a tüdőgyulladást több mikroorganizmus is okozhatja.[100]
A „modern orvoslás atyjaként” is emlegetett William Osler 1918-ban a tüdőgyulladás által okozott halált és egészségkárosodást „az emberi halál kapitányaként” jellemezte, mivel a betegség ebben a korban a tuberkulózist is megelőzte a halálokok sorában. Ezt a kifejezést egyébként John Bunyan használta elsőként a „tüdővész” (tuberkulózis) vonatkozásában.[101][102] Osler a tüdőgyulladást az „idősek barátjának” is nevezte, mivel a betegség okozta halál gyakran gyors és fájdalommentes volt, szemben sok más, lassúbb lefolyású és nagyobb fájdalommal járó halálos betegséggel.[25]
Az 1900-as évek során számos fejlődés volt tapasztalható, amelyek nagyban javították a tüdőgyulladásos esetek gyógyulási esélyeit. A 20. században a penicillin és egyéb antibiotikumok megjelenése, a modern sebészeti technikák kifejlesztése, és az intenzív ápolás az addigra már 30%-os halálozási arányt is elérő tüdőgyulladás áldozatainak számát a fejlett világban rendkívüli mértékben lecsökkentette. 1988-ban bevezették a csecsemők B típusú Haemophilus influenzae elleni védőoltását, amely röviddel ezután az esetek számának jelentős visszaeséséhez vezetett.[103] A felnőttek Streptococcus pneumoniae elleni védőoltása 1977-től kezdődött, míg a gyermekek ugyanezt a védőoltást 2000 óta kapják. Ez hasonló hanyatlást eredményez a betegség kialakulásában.[104]
Társadalom és kultúra[szerkesztés]
Miután a betegség a fejlődő országokban még mindig súlyos terhet jelent és még a fejlett országokban is viszonylag kevéssé ismert, a világ egészségügyi közössége november 12-ét a tüdőgyulladás világnapjának nyilvánította, annak érdekében, hogy az illetékes döntéshozók és a polgárok megtehessék a megfelelő lépéseket a betegség ellen.[105] A közösségben szerzett tüdőgyulladás globális gazdasági terhei mintegy 17 milliárd dollárra tehetők.[20]
Jegyzetek[szerkesztés]
- ↑ Tüdőgyulladás régi magyar és latin neve (magyar nyelven). [2014. március 2-i dátummal az eredetiből archiválva]. (Hozzáférés: 2012. augusztus 9.)
- ↑ dr. Erlaky Hajna: Orvosi jegyzet: alsó légúti fertőzések, tüdőgyulladás (magyar nyelven). [origo] egészség. [2007. május 9-i dátummal az eredetiből archiválva]. (Hozzáférés: 2007. május 19.)
- ↑ Dr. Zsuga Judit: A tüdőgyulladás és tünetei (magyar nyelven). WEBBeteg
- ↑ a b McLuckie, [editor] A.. Respiratory disease and its management. New York: Springer, 51. o. (2009). ISBN 978-1-84882-094-4
- ↑ Leach, Richard E.. Acute and Critical Care Medicine at a Glance, 2nd, Wiley-Blackwell (2009). ISBN 1-4051-6139-6. Hozzáférés ideje: 2011. április 21.
- ↑ Streptococcus pneumoniae -Pneumococcus (magyar nyelven)
- ↑ Jeffrey C. Pommerville. Alcamo's Fundamentals of Microbiology, 9th, Sudbury MA: Jones & Bartlett, 323. o. (2010). ISBN 0-7637-6258-X
- ↑ Ashby, Bonnie; Turkington, Carol. The encyclopedia of infectious diseases, 3rd, New York: Facts on File, 242. o. (2007). ISBN 0-8160-6397-4. Hozzáférés ideje: 2011. április 21.
- ↑ Osler, William. Principles and Practice of Medicine, 4th Edition [archivált változat]. New York: D. Appleton and Company, 108. o. (1901). Hozzáférés ideje: 2013. május 31. [archiválás ideje: 2007. július 8.]
- ↑ a b c d e f g h i j k l m n o p q r s t u v w x Ruuskanen, O, Lahti, E, Jennings, LC, Murdoch, DR (2011. április 9.). „Viral pneumonia” (angol nyelven). Lancet 377 (9773), 1264–75. o. DOI:10.1016/S0140-6736(10)61459-6. PMID 21435708.
- ↑ George, Ronald B.. Chest medicine : essentials of pulmonary and critical care medicine, 5th ed., Philadelphia, PA: Lippincott Williams & Wilkins, 353. o. (2005). ISBN 9780781752732
- ↑ Tüdőgyulladás kezelése. tudokozpont.hu, 2011. november 25. (Hozzáférés: 2020. március 21.)
- ↑ Hantavírus-fertőzés tünetei és kezelése, 2018. január 20. (Hozzáférés: 2020. március 21.)
- ↑ Parainfluenza-vírusok veszélyei Részletek: https://www.webbeteg.hu/cikkek/egeszseges/8549/parainfluenza, 2010. június 25. (Hozzáférés: 2020. március 21.)
- ↑ Hogyan működnek a vírusellenes szerek?. hazipatika.com. (Hozzáférés: 2020. március 21.)
- ↑ A COVID-19 megelőzésének és kezelés-ének kézikönyve. (Hozzáférés: 2020. április 1.)
- ↑ Dr. Lajtos Melinda: A tüdő hallgatózása Részletek: https://www.webbeteg.hu/cikkek/legzoszervi_betegseg/11976/tudo-hallgatozasa. webbeteg.hu. (Hozzáférés: 2020. február 11.)
- ↑ a b c d e f Hoare Z, Lim WS (2006). „Pneumonia: update on diagnosis and management” (PDF). BMJ 332 (7549), 1077–9. o. DOI:10.1136/bmj.332.7549.1077. PMID 16675815.
- ↑ a b c d e f g h i j k l Singh, V, Aneja, S (2011. március 1.). „Pneumonia - management in the developing world”. Paediatric respiratory reviews 12 (1), 52–9. o. DOI:10.1016/j.prrv.2010.09.011. PMID 21172676.
- ↑ a b c d e f g h i j k l m n o p q r s t Nair, GB, Niederman, MS (2011. november 1.). „Community-acquired pneumonia: an unfinished battle”. The Medical clinics of North America 95 (6), 1143–61. o. DOI:10.1016/j.mcna.2011.08.007. PMID 22032432.
- ↑ a b c d e f g Pneumonia (Fact sheet N°331). World Health Organization, 2012. augusztus 1.
- ↑ Darby, J, Buising, K (2008. október 1.). „Could it be Legionella?”. Australian family physician 37 (10), 812–5. o. PMID 19002299.
- ↑ Ortqvist, A, Hedlund, J, Kalin, M (2005. december 1.). „Streptococcus pneumoniae: epidemiology, risk factors, and clinical features”. Seminars in respiratory and critical care medicine 26 (6), 563–74. o. DOI:10.1055/s-2005-925523. PMID 16388428.
- ↑ Tintinalli, Judith E.. Emergency Medicine: A Comprehensive Study Guide (Emergency Medicine (Tintinalli)). New York: McGraw-Hill Companies, 480. o. (2010). ISBN 0-07-148480-9
- ↑ a b c d e f g h i Ebby, Orin (2005. Dec). „Community-Acquired Pneumonia: From Common Pathogens To Emerging Resistance”. Emergency Medicine Practice 7 (12).
- ↑ Lowe, J. F.; Stevens, Alan. Pathology, 2nd, St. Louis: Mosby, 197. o. (2000). ISBN 0-7234-3200-7
- ↑ Snydman, editors, Raleigh A. Bowden, Per Ljungman, David R.. Transplant infections, 3rd, Philadelphia: Wolters Kluwer Health/Lippincott Williams & Wilkins, 187. o. (2010). ISBN 978-1-58255-820-2
- ↑ a b c d e f g h i Murray and Nadel (2010). Chapter 32.
- ↑ Eom, CS, Jeon, CY; Lim, JW; Cho, EG; Park, SM; Lee, KS (2011. február 22.). „Use of acid-suppressive drugs and risk of pneumonia: a systematic review and meta-analysis”. CMAJ : Canadian Medical Association journal = journal de l'Association medicale canadienne 183 (3), 310–9. o. DOI:10.1503/cmaj.092129. PMID 21173070.
- ↑ a b c d e f g h i Sharma, S, Maycher, B, Eschun, G (2007. május 1.). „Radiological imaging in pneumonia: recent innovations”. Current Opinion in Pulmonary Medicine 13 (3), 159–69. o. DOI:10.1097/MCP.0b013e3280f3bff4. PMID 17414122.
- ↑ a b c Anevlavis S, Bouros D (2010. February). „Community acquired bacterial pneumonia”. Expert Opin Pharmacother 11 (3), 361–74. o. DOI:10.1517/14656560903508770. PMID 20085502.
- ↑ a b c d e f g h i j Murray and Nadel (2010). Chapter 31.
- ↑ a b Figueiredo LT (2009. September). „Viral pneumonia: epidemiological, clinical, pathophysiological and therapeutic aspects”. J Bras Pneumol 35 (9), 899–906. o. DOI:10.1590/S1806-37132009000900012. PMID 19820817.
- ↑ a b Behera, D.. Textbook of pulmonary medicine, 2nd, New Delhi: Jaypee Brothers Medical Pub., 391–394. o. (2010). ISBN 8184487495. Hozzáférés ideje: 2015. október 26.
- ↑ a b Maskell, Nick, Millar, Ann. Oxford desk reference.. Oxford: Oxford University Press, 196. o. (2009). ISBN 9780199239122
- ↑ a b c d e f Murray and Nadel (2010). Chapter 37.
- ↑ Vijayan, VK (2009. május 1.). „Parasitic lung infections.”. Current opinion in pulmonary medicine 15 (3), 274–82. o. PMID 19276810.
- ↑ szerk.: Richard K. Root: Clinical Infectious Diseases: A Practical Approach (angol nyelven). Oxford University Press, 833. o. (1999). ISBN 978-0-19-508103-9. Hozzáférés ideje: 2020. február 24.
- ↑ Diffuse parenchymal lung disease : ... 47 tables, [Online-Ausg.], Basel: Karger, 4. o. (2007). ISBN 978-3-8055-8153-0
- ↑ a b Ranganathan, SC, Sonnappa, S (2009. február 1.). „Pneumonia and other respiratory infections”. Pediatric clinics of North America 56 (1), 135–56, xi. o. DOI:10.1016/j.pcl.2008.10.005. PMID 19135585.
- ↑ a b al.], editors, Gary R. Fleisher, Stephen Ludwig ; associate editors, Richard G. Bachur ... [et. Textbook of pediatric emergency medicine, 6th ed., Philadelphia: Wolters Kluwer/Lippincott Williams & Wilkins Health, 914. o. (2010). ISBN 1605471593
- ↑ Hammer, edited by Stephen J. McPhee, Gary D.. Pathophysiology of disease : an introduction to clinical medicine, 6th ed., New York: McGraw-Hill Medical, Chapter 4. o. (2010). ISBN 0071621679
- ↑ a b Fein, Alan. Diagnosis and management of pneumonia and other respiratory infections, 2nd ed., Caddo, OK: Professional Communications, 28–29. o. (2006). ISBN 184735630
- ↑ Kumar, Vinay. Robbins and Cotran pathologic basis of disease., 8th ed., Philadelphia, PA: Saunders/Elsevier, Chapter 15. o. (2010). ISBN 1416031219
- ↑ a b Lynch, T, Bialy, L, Kellner, JD, Osmond, MH, Klassen, TP, Durec, T, Leicht, R, Johnson, DW (2010. augusztus 6.). „A systematic review on the diagnosis of pediatric bacterial pneumonia: when gold is bronze”. PLoS ONE 5 (8), e11989. o. DOI:10.1371/journal.pone.0011989. PMID 20700510.
- ↑ a b Ezzati, edited by Majid, Lopez, Alan D., Rodgers, Anthony, Murray, Christopher J.L.. Comparative quantification of health risks. Genève: Organisation mondiale de la santé, 70. o. (2004). ISBN 978-92-4-158031-1
- ↑ a b c d e f g h i j k l m n Lim, WS, Baudouin, SV, George, RC, Hill, AT, Jamieson, C, Le Jeune, I, Macfarlane, JT, Read, RC, Roberts, HJ, Levy, ML, Wani, M, Woodhead, MA, Pneumonia Guidelines Committee of the BTS Standards of Care, Committee (2009. október 1.). „BTS guidelines for the management of community acquired pneumonia in adults: update 2009”. Thorax 64 (Suppl 3), iii1–55. o. DOI:10.1136/thx.2009.121434. PMID 19783532.
- ↑ Saldías, F, Méndez, JI, Ramírez, D, Díaz, O (2007. április 1.). „[Predictive value of history and physical examination for the diagnosis of community-acquired pneumonia in adults: a literature review]”. Revista medica de Chile 135 (4), 517–28. o. PMID 17554463.
- ↑ a b Call, SA, Vollenweider, MA, Hornung, CA, Simel, DL, McKinney, WP (2005. február 23.). „Does this patient have influenza?”. JAMA: the Journal of the American Medical Association 293 (8), 987–97. o. DOI:10.1001/jama.293.8.987. PMID 15728170.
- ↑ A rapid advice guideline for the diagnosis and treatment of 2019 novel coronavirus (2019-nCoV) infected pneumonia (standard version). Military Medical Research. (Hozzáférés: 2020. március 19.)
- ↑ Helms, editors, William E. Brant, Clyde A.. Fundamentals of diagnostic radiology, 4th ed., Philadelphia: Wolters Kluwer/Lippincott Williams & Wilkins, 435. o.. ISBN 9781608319114
- ↑ a b c d Mandell, LA, Wunderink, RG; Anzueto, A; Bartlett, JG; Campbell, GD; Dean, NC; Dowell, SF; File TM, Jr; Musher, DM; Niederman, MS; Torres, A; Whitney, CG; Infectious Diseases Society of, America; American Thoracic, Society (2007. március 1.). „Infectious Diseases Society of America/American Thoracic Society consensus guidelines on the management of community-acquired pneumonia in adults”. Clinical infectious diseases: an official publication of the Infectious Diseases Society of America 44 (Suppl 2), S27–72. o. DOI:10.1086/511159. PMID 17278083.
- ↑ Stedman's medical dictionary., 28th, Philadelphia: Lippincott Williams & Wilkins (2006). ISBN 978-0-7817-6450-6
- ↑ Dunn, L (2005. június 29.). „Pneumonia: classification, diagnosis and nursing management”. Nursing standard (Royal College of Nursing (Great Britain): 1987) 19 (42), 50–4. o. PMID 16013205.
- ↑ organization, World health. Pocket book of hospital care for children : guidelines for the management of common illnesses with limited resources.. Geneva: World Health Organization, 72. o. (2005). ISBN 978-92-4-154670-6
- ↑ Jefferson, T, Di Pietrantonj, C, Rivetti, A, Bawazeer, GA, Al-Ansary, LA, Ferroni, E (2010. július 7.). „Vaccines for preventing influenza in healthy adults”. Cochrane database of systematic reviews (7), CD001269. o. DOI:10.1002/14651858.CD001269.pub4. PMID 20614424.
- ↑ Seasonal Influenza (Flu). Center for Disease Control and Prevention. (Hozzáférés: 2011. június 29.)
- ↑ Jefferson T, Deeks JJ, Demicheli V, Rivetti D, Rudin M (2004). „Amantadine and rimantadine for preventing and treating influenza A in adults”. Cochrane Database Syst Rev (3), CD001169. o. DOI:10.1002/14651858.CD001169.pub2. PMID 15266442.
- ↑ Jefferson, T, Jones, MA; Doshi, P; Del Mar, CB; Heneghan, CJ; Hama, R; Thompson, MJ (2012. január 18.). „Neuraminidase inhibitors for preventing and treating influenza in healthy adults and children”. Cochrane database of systematic reviews 1, CD008965. o. DOI:10.1002/14651858.CD008965.pub3. PMID 22258996.
- ↑ Moberley, SA, Holden, J, Tatham, DP, Andrews, RM (2008. január 23.). „Vaccines for preventing pneumococcal infection in adults”. Cochrane database of systematic reviews (1), CD000422. o. DOI:10.1002/14651858.CD000422.pub2. PMID 18253977.
- ↑ a b c Pneumonia Can Be Prevented — Vaccines Can Help. Centers for Disease Control and Prevention. (Hozzáférés: 2012. október 22.)
- ↑ Gray, DM, Zar, HJ (2010. május 1.). „Community-acquired pneumonia in HIV-infected children: a global perspective”. Current opinion in pulmonary medicine 16 (3), 208–16. o. DOI:10.1097/MCP.0b013e3283387984. PMID 20375782.
- ↑ Huang, L, Cattamanchi, A; Davis, JL; den Boon, S; Kovacs, J; Meshnick, S; Miller, RF; Walzer, PD; Worodria, W; Masur, H; International HIV-associated Opportunistic Pneumonias (IHOP), Study; Lung HIV, Study (2011. június 1.). „HIV-associated Pneumocystis pneumonia”. Proceedings of the American Thoracic Society 8 (3), 294–300. o. DOI:10.1513/pats.201009-062WR. PMID 21653531.
- ↑ Green H, Paul M, Vidal L, Leibovici L (2007). „Prophylaxis for Pneumocystis pneumonia (PCP) in non-HIV immunocompromised patients”. Cochrane Database Syst Rev (3), CD005590. o. DOI:10.1002/14651858.CD005590.pub2. PMID 17636808.
- ↑ Taminato, M, Fram, D; Torloni, MR; Belasco, AG; Saconato, H; Barbosa, DA (2011. november 1.). „Screening for group B Streptococcus in pregnant women: a systematic review and meta-analysis”. Revista latino-americana de enfermagem 19 (6), 1470–8. o. PMID 22249684.
- ↑ Darville, T (2005. október 1.). „Chlamydia trachomatis infections in neonates and young children”. Seminars in pediatric infectious diseases 16 (4), 235–44. o. DOI:10.1053/j.spid.2005.06.004. PMID 16210104.
- ↑ Global Action Plan for Prevention and Control of Pneumonia (GAPP). World Health Organization (2009)
- ↑ a b Roggensack, A, Jefferies, AL; Farine, D; Basso, M; Delisle, MF; Hudon, L; Mundle, WR; Murphy-Kaulbeck, LC; Ouellet, A; Pressey, T (2009. április 1.). „Management of meconium at birth”. Journal of obstetrics and gynaecology Canada : JOGC = Journal d'obstetrique et gynecologie du Canada : JOGC 31 (4), 353–4, 355–7. o. PMID 19497156.
- ↑ van der Maarel-Wierink, CD, Vanobbergen, JN; Bronkhorst, EM; Schols, JM; de Baat, C (2012. március 6.). „Oral health care and aspiration pneumonia in frail older people: a systematic literature review”. Gerodontology, no. o. DOI:10.1111/j.1741-2358.2012.00637.x. PMID 22390255.
- ↑ A tüdőgyulladás tünetei és kezelése (magyar nyelven). kamaszpanasz.hu, 2016. január 7. (Hozzáférés: 2016. november 30.)
- ↑ a b Bradley, JS, Byington, CL, Shah, SS, Alverson, B, Carter, ER, Harrison, C, Kaplan, SL, Mace, SE, McCracken GH, Jr, Moore, MR, St Peter, SD, Stockwell, JA, Swanson, JT (2011. augusztus 31.). „The Management of Community-Acquired Pneumonia in Infants and Children Older Than 3 Months of Age: Clinical Practice Guidelines by the Pediatric Infectious Diseases Society and the Infectious Diseases Society of America”. Clinical infectious diseases : an official publication of the Infectious Diseases Society of America 53 (7), e25–76. o. DOI:10.1093/cid/cir531. PMID 21880587.
- ↑ Yang, M, Yuping, Y, Yin, X, Wang, BY, Wu, T, Liu, GJ, Dong, BR (2010. február 17.). „Chest physiotherapy for pneumonia in adults”. Cochrane database of systematic reviews (2), CD006338. o. DOI:10.1002/14651858.CD006338.pub2. PMID 20166082.
- ↑ Zhang, Y, Fang, C; Dong, BR; Wu, T; Deng, JL (2012. március 14.). „Oxygen therapy for pneumonia in adults”. Cochrane database of systematic reviews 3, CD006607. o. DOI:10.1002/14651858.CD006607.pub4. PMID 22419316.
- ↑ a b Chang CC, Cheng AC, Chang AB (2012). „Over-the-counter (OTC) medications to reduce cough as an adjunct to antibiotics for acute pneumonia in children and adults”. Cochrane Database Syst Rev 2, CD006088. o. DOI:10.1002/14651858.CD006088.pub3. PMID 22336815.
- ↑ Haider, BA, Lassi, ZS; Ahmed, A; Bhutta, ZA (2011. október 5.). „Zinc supplementation as an adjunct to antibiotics in the treatment of pneumonia in children 2 to 59 months of age”. Cochrane database of systematic reviews (10), CD007368. o. DOI:10.1002/14651858.CD007368.pub2. PMID 21975768.
- ↑ a b c Kabra SK, Lodha R, Pandey RM (2010). „Antibiotics for community-acquired pneumonia in children”. Cochrane Database Syst Rev 3 (3), CD004874. o. DOI:10.1002/14651858.CD004874.pub3. PMID 20238334.
- ↑ Lutfiyya MN, Henley E, Chang LF, Reyburn SW (2006. February). „Diagnosis and treatment of community-acquired pneumonia” (PDF). Am Fam Physician 73 (3), 442–50. o. PMID 16477891.
- ↑ Eliakim-Raz, N, Robenshtok, E; Shefet, D; Gafter-Gvili, A; Vidal, L; Paul, M; Leibovici, L (2012. szeptember 12.). „Empiric antibiotic coverage of atypical pathogens for community-acquired pneumonia in hospitalized adults”. Cochrane database of systematic reviews 9, CD004418. o. DOI:10.1002/14651858.CD004418.pub4. PMID 22972070.
- ↑ Scalera NM, File TM (2007. April). „How long should we treat community-acquired pneumonia?”. Curr. Opin. Infect. Dis. 20 (2), 177–81. o. DOI:10.1097/QCO.0b013e3280555072. PMID 17496577.
- ↑ a b American Thoracic Society; Infectious Diseases Society of America (2005. February). „Guidelines for the management of adults with hospital-acquired, ventilator-associated, and healthcare-associated pneumonia”. Am J Respir Crit Care Med 171 (4), 388–416. o. DOI:10.1164/rccm.200405-644ST. PMID 15699079.
- ↑ a b Marik, PE (2011. május 1.). „Pulmonary aspiration syndromes”. Current Opinion in Pulmonary Medicine 17 (3), 148–54. o. DOI:10.1097/MCP.0b013e32834397d6. PMID 21311332.
- ↑ O'Connor S (2003). „Aspiration pneumonia and pneumonitis”. Australian Prescriber 26 (1), 14–7. o. [2009. július 9-i dátummal az eredetiből archiválva]. (Hozzáférés: 2013. június 17.)
- ↑ a b Behera, D.. Textbook of pulmonary medicine, 2nd, New Delhi: Jaypee Brothers Medical Pub., 296–297. o. (2010). ISBN 9788184487497. Hozzáférés ideje: 2015. október 26.
- ↑ a b c d e Cunha (2010). Pages6-18.
- ↑ Rello, J (2008). „Demographics, guidelines, and clinical experience in severe community-acquired pneumonia.”. Critical care (London, England) 12 Suppl 6, S2. o. PMID 19105795.
- ↑ Kaverna (magyar nyelven). Kislexikon[Tiltott forrás?]
- ↑ a b c d e f g h i Yu, H (2011. március 1.). „Management of pleural effusion, empyema, and lung abscess.”. Seminars in interventional radiology 28 (1), 75–86. o. PMID 22379278.
- ↑ Cunha (2010). Pages 250-251.
- ↑ WHO Disease and injury country estimates (angol nyelven). Egészségügyi Világszervezet (World Health Organization - WHO), 2004. (Hozzáférés: 2009. november 11.)
- ↑ Légzõszervi megbetegedések (magyar nyelven). Statisztikai Tükör III. évfolyam 44. szám, 2009. március 27. (Hozzáférés: 2014. február 10.)
- ↑ Rudan, I, Boschi-Pinto, C, Biloglav, Z, Mulholland, K, Campbell, H (2008. május 1.). „Epidemiology and etiology of childhood pneumonia”. Bulletin of the World Health Organization 86 (5), 408–16. o. DOI:10.2471/BLT.07.048769. PMID 18545744.
- ↑ Garenne M, Ronsmans C, Campbell H (1992). „The magnitude of mortality from acute respiratory infections in children under 5 years in developing countries”. World Health Stat Q 45 (2–3), 180–91. o. PMID 1462653.
- ↑ WHO (1999). „Pneumococcal vaccines. WHO position paper”. Wkly. Epidemiol. Rec. 74 (23), 177–83. o. PMID 10437429.
- ↑ a b al.], Ralph D. Feigin ... [et. Textbook of pediatric infectious diseases, 5th, Philadelphia: W. B. Saunders, 299. o. (2003). ISBN 978-0-7216-9329-3
- ↑ Hippocrates On Acute Diseases wikisource link
- ↑ Maimonides, Fusul Musa ("Pirkei Moshe").
- ↑ Klebs E (1875. december 10.). „Beiträge zur Kenntniss der pathogenen Schistomyceten. VII Die Monadinen”. Arch. Exptl. Pathol. Parmakol. 4 (5/6), 40–488. o.
- ↑ Friedländer C (1882. február 4.). „Über die Schizomyceten bei der acuten fibrösen Pneumonie”. Virchow's Arch pathol. Anat. U. Physiol. 87 (2), 319–324. o. DOI:10.1007/BF01880516.
- ↑ Fraenkel A (1884. április 21.). „Über die genuine Pneumonie, Verhandlungen des Congress für innere Medicin”. Dritter Congress 3, 17–31. o.
- ↑ Gram C (1884. március 15.). „Über die isolierte Färbung der Schizomyceten in Schnitt- und Trocken-präparaten”. Fortschr. Med 2 (6), 185–9. o.
- ↑ al.], edited by J.F. Tomashefski, Jr ... [et. Dail and Hammar's pulmonary pathology., 3rd, New York: Springer, 228. o. (2008). ISBN 978-0-387-98395-0
- ↑ William Osler, Thomas McCrae. The principles and practice of medicine: designed for the use of practitioners and students of medicine, 9th, D. Appleton, 78. o. (1920) „A heveny lefolyású betegségek közül az egyik legelterjedtebb és legvégzetesebb az „emberi halál kapitánya”, a tüdőgyulladás. A kifejezést eredetileg John Bunyan használta a tüdővész jellemzésére.”
- ↑ Adams WG, Deaver KA, Cochi SL, et al. (1993. January). „Decline of childhood Haemophilus influenzae type B (Hib) disease in the Hib vaccine era”. JAMA 269 (2), 221–6. o. DOI:10.1001/jama.269.2.221. PMID 8417239.
- ↑ Whitney CG, Farley MM, Hadler J,et al. (2003. May). „Decline in invasive pneumococcal disease after the introduction of protein-polysaccharide conjugate vaccine”. N. Engl. J. Med. 348 (18), 1737–46. o. DOI:10.1056/NEJMoa022823. PMID 12724479.
- ↑ World Pneumonia Day Official Website. World Pneumonia Day Official Website. Fiinex. [2011. szeptember 2-i dátummal az eredetiből archiválva]. (Hozzáférés: 2011. augusztus 13.)
További információk[szerkesztés]
- Dr. Zsuga Judit, klinikai farmakológus: A tüdőgyulladás és tünetei (magyar nyelven). webbeteg.hu, 2014. január 19. (Hozzáférés: 2014. február 4.)
- Dr. Erlaky Hajna: Orvosi jegyzet: alsó légúti fertőzések, tüdőgyulladás (magyar nyelven). origo.hu. [2007. május 9-i dátummal az eredetiből archiválva]. (Hozzáférés: 2014. február 4.)
- Elhúzódó köhögés is jelezheti a tüdőgyulladást (magyar nyelven). betegvagyok.hu, 2010. december 15. (Hozzáférés: 2014. február 4.)
Fordítás[szerkesztés]
- Ez a szócikk részben vagy egészben a Pneumonia című angol Wikipédia-szócikk ezen változatának fordításán alapul. Az eredeti cikk szerkesztőit annak laptörténete sorolja fel. Ez a jelzés csupán a megfogalmazás eredetét és a szerzői jogokat jelzi, nem szolgál a cikkben szereplő információk forrásmegjelöléseként.
Kapcsolódó szócikkek[szerkesztés]
| Az itt található információk kizárólag tájékoztató jellegűek, nem minősülnek orvosi szakvéleménynek, nem pótolják az orvosi kivizsgálást és kezelést. A cikk tartalmát a Wikipédia önkéntes szerkesztői alakítják ki, és bármikor módosulhat. |


